NORMAS LEGALES DEL DIA JUEVES 13 DE AGOSTO DEL 2015
Aprueban Reglamento de la Ley N° 29414,
Ley que establece los Derechos de las Personas Usuarias de los Servicios de Salud
DECRETO SUPREMO Nº 027-2015-SA
EL PRESIDENTE DE LA REPÚBLICA
CONSIDERANDO: Que, los artículos 1 y 9 de la Constitución Política del Perú establecen que la defensa de la persona humana y el respeto de su dignidad son el fi n supremo de la sociedad y del Estado; y que el Estado determina la política nacional de salud. El Poder Ejecutivo norma y supervisa su aplicación, siendo responsable de diseñarla y conducirla en forma plural y descentralizadora para facilitar a todos el acceso equitativo a los servicios de salud; Que, los numerales I y II del Título Preliminar de la Ley Nº 26842, Ley General de Salud, señalan que la salud es condición indispensable del desarrollo humano y medio fundamental para alcanzar el bienestar individual y colectivo, por lo que la protección de la salud es de interés público, siendo responsabilidad del Estado regularla, vigilarla y promoverla; Que, el artículo 123 de la precitada ley, modificada por la Única Disposición Complementaria Modificatoria del Decreto Legislativo Nº 1161, Ley de Organización y Funciones del Ministerio de Salud, dispone que el Ministerio de Salud es la Autoridad de Salud de nivel nacional. Como organismo del Poder Ejecutivo tiene a su cargo la formulación, dirección y gestión de la política de salud y actúa como la máxima autoridad normativa en materia de salud; Que, el literal a) del artículo 5 del Decreto Legislativo Nº 1161, Ley de Organización y Funciones del Ministerio de Salud, establece que es función rectora del Ministerio de Salud, formular, planear, dirigir, coordinar, ejecutar, supervisar y evaluar la política nacional y sectorial de promoción de la salud, prevención de enfermedades, recuperación y rehabilitación en salud, bajo su competencia, aplicable a todos los niveles de gobierno; Que, mediante Ley Nº 29414, Ley que Establece los Derechos de las Personas Usuarias de los Servicios de Salud, se modificó diversos artículos de El Peruano / Jueves 13 de agosto de 2015 NORMAS LEGALES 559147 la Ley Nº 26842, Ley General de Salud, entre ellos el artículo 15, referido a los derechos de las personas usuarias en los servicios de salud, estableciendo los derechos relacionados al acceso a los servicios de salud, el acceso a la información adecuada y oportuna en calidad de paciente, a la atención y recuperación de la salud con pleno respeto a la dignidad e intimidad, y al consentimiento informado, libre y voluntario para el procedimiento o tratamiento en salud, no excluyendo a los demás derechos reconocidos en otras leyes, o los que la Constitución Política del Estado garantiza; Que, la Primera Disposición Final de la precitada Ley, dispuso que el Poder Ejecutivo Reglamente dicha Ley; De conformidad con el numeral 8 del artículo 118 de la Constitución Política del Perú, la Ley Nº 29158, Ley Orgánica del Poder Ejecutivo y el Decreto Legislativo Nº 1161, Ley de Organización y Funciones del Ministerio de Salud; DECRETA:
Artículo 1.- Aprobación Apruébese el Reglamento de la Ley Nº 29414, Ley que establece los Derechos de las Personas Usuarias de los Servicios de Salud, que consta de tres (3) Capítulos, treinta (30) artículos y tres (3) Disposiciones Complementarias Finales y un (1) Anexo, que forma parte integrante del presente Decreto Supremo.
Artículo 2.- Publicación El presente Decreto Supremo será publicado en el Portal del Estado Peruano (www.peru.gob.pe) y en el portal institucional del Ministerio de Salud (www.minsa. gob.pe), del Ministerio de Trabajo y Promoción del Empleo (www.mintra.gob.pe), del Ministerio de Defensa (www. mindef.gob.pe), del Ministerio del Interior (www.mininter. gob.pe), el mismo día de su publicación en el Diario Oficial El Peruano. Artículo 3.- Refrendo El presente Decreto Supremo es refrendado por el Ministro de Defensa, el Ministro del Interior, el Ministro de Trabajo y Promoción del Empleo y el Ministro de Salud.
DISPOSICION COMPLEMENTARIA MODIFICATORIA
Única.- Modificación del Decreto Supremo N° 031- 2014-SA 1. Modifíquese el Anexo I A: Infracciones Leves aplicables a IAFAS del Reglamento de Infracciones y Sanciones de la Superintendencia Nacional de Salud, aprobado por Decreto Supremo N° 031-2014-SA, incorporándose el siguiente numeral: “47. No cumplir con las disposiciones aplicables para la difusión de los derechos de las personas usuarias de los servicios de salud.” 2. Modifíquese el Anexo II: Infracciones Leves Aplicables a UGIPRESS, del Reglamento de Infracciones y Sanciones de la Superintendencia Nacional de Salud, aprobado por Decreto Supremo N° 031-2014-SA, incorporándose el siguiente numeral: “9. No cumplir con las disposiciones aplicables para la difusión de los derechos de las personas usuarias de los servicios de salud.” 3. Modifíquese el Anexo III A: Infracciones de Carácter General: Infracciones Leves, del Anexo III Infracciones Aplicables a las IPRESS, del Reglamento de Infracciones y Sanciones de la Superintendencia Nacional de Salud, aprobado por Decreto Supremo N° 031-2014-SA, incorporándose los siguientes numerales: “39. No exhibir la cartera de servicios, listado de médicos, horarios y disponibilidad de sus servicios de forma actualizada y permanente. 40. No permitir u obstaculizar el desarrollo de la segunda opinión médica, incluyendo la restricción al acceso a la historia clínica del médico consultor, previa autorización firmada por el paciente. 41. No contar con protocolos de seguridad personal, o no implementarlos o no evaluarlos de conformidad a la normativa vigente. 42. No cumplir con las disposiciones aplicables para la difusión de los derechos de las personas usuarias de los servicios de salud.”
Dado en la Casa de Gobierno, en Lima, a los doce días del mes de agosto del año dos mil quince. OLLANTA HUMALA TASSO
Presidente de la República
JAKKE VALAKIVI ÁLVAREZ
Ministro de Defensa
JOSÉ LUIS PÉREZ GUADALUPE
Ministro del Interior
ANÍBAL VELÁSQUEZ VALDIVIA
Ministro de Salud
DANIEL MAURATE ROMERO
Ministro de Trabajo y Promoción del Empleo
REGLAMENTO DE LA LEY N° 29414,
LEY QUE ESTABLECE LOS DERECHOS DE LAS PERSONAS USUARIAS DE LOS SERVICIOS DE SALUD CAPÍTULO I
DISPOSICIONES GENERALES
Artículo 1.- Objeto La presente norma tiene por objeto reglamentar la Ley N° 29414, Ley que establece los derechos de las personas usuarias de los servicios de salud, precisando el alcance de los derechos al acceso a los servicios de salud, a la atención integral de la salud que comprende la promoción de la salud, la prevención de enfermedades, el tratamiento, recuperación y rehabilitación de la salud; así como, al acceso a la información y consentimiento informado. Asimismo se encarga a la Superintendencia Nacional de Salud, velar por la aplicación del presente Reglamento; y se elabora la lista de derechos de las personas usuarias contenidos en la Ley N° 26842, Ley General de Salud, y sus modificatorias y conexas, junto con los mecanismos para su divulgación en las Instituciones Administradoras de Fondos de Aseguramiento en Salud – IAFAS e Instituciones Prestadoras de Servicios de Salud – IPRESS públicas, privadas y mixtas.
Artículo 2.- Definiciones Son de aplicación al presente reglamento las definiciones establecidas en los artículos 6 y 7 del Decreto Legislativo N° 1158, así como de la Segunda Disposición Complementaria Final del Reglamento de Organización y Funciones de la Superintendencia Nacional de Salud, aprobado por Decreto Supremo N° 008-2014-SA, las previstas en el artículo 7 del Reglamento de Ensayos Clínicos aprobado por Decreto Supremo N° 017-2006-SA y sus modificatorias; y las contenidas en el artículo 3 del Reglamento de la Ley N° 27604 que modifica la Ley N° 26842, Ley General de Salud respecto de la obligación de los Establecimientos de Salud a dar atención médica en casos de emergencias y partos aprobado por Decreto Supremo N° 016-2002-SA. Adicionalmente, son de aplicación al presente Reglamento las definiciones y principios contenidos en la Convención sobre los Derechos de las Personas con Discapacidad, aprobada por el Congreso de la República mediante Resolución Legislativa N° 29127 y ratificada mediante Decreto Supremo N° 073-2007-RE, a las cuales se adicionan las siguientes: Diálogo intercultural: Proceso de comunicación e intercambio que puede traducirse en la interacción de dos o más individuos y/o grupos que provienen de diferentes orígenes o culturas, donde cada uno de ellos manifi esta sus ideas y opiniones, brinda información y/o busca establecer acuerdos o aceptación de divergencias en un ambiente de respeto y reconocimiento de las diferencias culturales a través de relaciones simétricas y de reciprocidad. Enfoque intercultural: Herramienta de análisis que propone el reconocimiento de las diferencias culturales, sin discriminar ni excluir, buscando generar una relación recíproca entre los distintos grupos étnicoculturales que cohabitan en un determinado espacio. Esto implica incorporar las diferentes concepciones de bienestar y desarrollo de los diversos grupos étnicoculturales en la prestación de los servicios, así como adaptarlos a las particularidades socio-culturales de los mismos.
Artículo 3.- Lista de Acrónimos El presente Reglamento contiene los siguientes acrónimos:
- IAFAS: Instituciones Administradoras de Fondos de Aseguramiento en Salud.
- IPRESS : Instituciones Prestadoras de Servicios de Salud.
- MINSA : Ministerio de Salud. d. SIS : Seguro Integral de Salud.
- SUSALUD : Superintendencia Nacional de Salud
- UGIPRESS : Unidad de Gestión de Instituciones Prestadoras de Servicios de Salud.
Artículo 4.- Ámbito de Aplicación El presente reglamento es de aplicación en todo el territorio nacional a las IPRESS y UGIPRESS, públicas, privadas y mixtas, y en lo que corresponda para las IAFAS públicas, privadas y mixtas, así como a los trabajadores de éstas.
Artículo 5.- Representación de la persona usuaria de los servicios de salud El ejercicio de los derechos estipulados en el presente reglamento corresponde a toda persona usuaria de los servicios de salud. En caso que el titular del derecho delegue su representación o no se encuentre en capacidad de poder manifestar su voluntad, estos derechos podrán ser ejercidos por su representante, de acuerdo a lo previsto en la ley de la materia. La representación se ejerce conforme a lo siguiente:
- Cuando la persona usuaria tenga capacidad de ejercicio podrá delegar su representación a cualquier persona capaz, a través de una carta poder con fi rma certifi cada por fedatario institucional o notario o juez de paz, en forma anticipada a la situación que le impida manifestar su voluntad.
- Cuando la persona usuaria tenga capacidad de ejercicio y eventualmente no pueda expresar su voluntad, su representación será ejercida, conforme los lazos de consanguinidad o afi nidad establecidos en la norma civil.
- Cuando la persona usuaria haya sido declarada por el juez como absoluta o relativamente incapaz para manifestar su voluntad, será representada por aquellos que ejerzan la curatela, conforme lo establece el Código Civil. Así también los menores de edad serán representados por quienes ejerzan la patria potestad y tutela.
- Cuando la persona usuaria sea un menor de edad de 16 años o más y su incapacidad relativa haya cesado por matrimonio o por la obtención de título oficial que le autorice a ejercer una profesión u oficio, conforme a lo establecido en el Código Civil, no requerirá representación. Ante la ausencia de las personas que ejercen la representación de los incapaces absolutos o relativos, el médico tratante dejará constancia de tal hecho en la Historia Clínica de la persona usuaria y el representante legal de la IPRESS dispondrá las medidas necesarias para garantizar la protección de la salud de dichas personas, debiendo comunicar el hecho al Ministerio Público dentro de las veinticuatro (24) horas de conocido el hecho. Es nula toda representación de la persona usuaria en los servicios de salud que se hubiera realizado sin la observancia debida de lo estipulado en el presente artículo. La IPRESS debe brindar las facilidades necesarias para el cumplimiento de lo dispuesto en el literal a. del presente artículo, debiéndose insertar copia del documento de representación en la historia clínica del paciente.
CAPÍTULO II
DERECHOS DE LA PERSONA USUARIA DE LOS SERVICIOS DE SALUD SUB
CAPÍTULO I
ACCESO A LOS SERVICIOS DE SALUD
Artículo 6.- Derecho a la atención de emergencia Toda persona que necesite atención de emergencia médica, quirúrgica y psiquiátrica, tiene derecho a recibirla en cualquier IPRESS pública, privada o mixta, en base a la capacidad resolutiva necesaria para tal fi n. La emergencia es determinada únicamente por el profesional médico, y excepcionalmente en ausencia de éste en el primer nivel de atención, podrá ser determinada por el personal asistencial de la IPRESS. Si ésta no contase con la capacidad resolutiva necesaria, deberá referirlo de inmediato a un establecimiento de mayor nivel. La IPRESS está obligada a prestar dicha atención, en tanto subsista el estado de grave riesgo para la vida y la salud, no pudiendo condicionar esta atención a la presentación de documento alguno, ni a la suscripción de pagaré, letra de cambio o cualquier otro medio de pago. Culminada la atención de emergencia, la IPRESS tiene derecho al reembolso por los gastos incurridos y deberá solicitarlo a la IAFAS correspondiente, de acuerdo a las condiciones de cobertura otorgada. Para el caso de las personas comprendidas en los grupos poblacionales vulnerables, los gastos de atención de la situación de emergencia serán asumidos por el Seguro Integral de Salud (SIS) bajo el Régimen Subsidiado, de acuerdo a las disposiciones legales vigentes. Cuando la persona no se encuentre afiliada pero califique para acceder a dicha cobertura, la IPRESS que brinde la atención de emergencia deberá solicitar su afiliación al SIS de acuerdo a la normativa vigente. Para el caso de las personas que no se encuentren aseguradas por alguna IAFAS, y no pertenezca a un grupo poblacional vulnerable, la IPRESS iniciará la gestión de cobranza de los gastos por la atención de emergencia, una vez culminada la misma, de acuerdo a sus procedimientos institucionales.
Artículo 7.- Derecho a la libre elección del médico o IPRESS Toda persona en el ejercicio del derecho a su bienestar en salud puede elegir libremente al médico o a la IPRESS que le brinde la atención, según los lineamientos de gestión de las IAFAS. Quedan exceptuados los casos de emergencia. Asimismo, la persona tiene derecho a no ser inducido u obligado a acudir por una determinada atención a otra IPRESS, con excepción de las limitaciones propias establecidas en la cobertura contratada, de ser el caso. Para el ejercicio de este derecho, la IAFAS debe informar por medios idóneos, a sus asegurados las condiciones del plan de salud, incluyendo de ser el caso, la utilización del modelo de adscripción para su atención en una red prestacional, en cuyo caso la elección a la que se refiere el presente artículo deberá entenderse sólo respecto al médico tratante. La IPRESS debe comunicar por medios idóneos a la persona usuaria, la disponibilidad, los horarios de atención previstos, y demás condiciones de acceso al servicio solicitado entre los que se encuentra la capacidad operativa. La persona usuaria debe sujetarse a las condiciones previstas para el acceso al servicio solicitado. La IPRESS debe exhibir la cartera de servicios, horarios y disponibilidad de sus servicios, de forma actualizada y permanente.
Artículo 8.- Derecho a recibir atención con libertad de juicio clínico La IPRESS está obligada a garantizar que los médicos ejerzan su labor con libertad para realizar juicios clínicos. El acto médico se rige por la normativa dictada por el Ministerio de Salud, el Código de Ética y Deontología del Colegio Médico del Perú y los dispositivos Internacionales ratifi cados por el Gobierno Peruano.
Artículo 9.- Derecho a una segunda opinión médica Toda persona, bajo su responsabilidad y según su cobertura contratada con la IAFAS o con cargo a sus propios recursos, tiene derecho a solicitar la opinión de otro médico, distinto a los que la IPRESS ofrece, en cualquier momento o etapa de su atención o tratamiento, debiendo ponerlo en conocimiento de su médico tratante quien dejará constancia de la solicitud en la historia clínica del paciente. El médico consultor tiene acceso a la historia clínica, sin poder modificarla, debiendo exhibir para ello la autorización firmada por el paciente.
Artículo 10.- Derecho al acceso a servicios, medicamentos y productos sanitarios Toda persona tiene derecho a obtener servicios, medicamentos y productos sanitarios adecuados y necesarios para prevenir, promover, conservar o restablecer su salud, según lo requiera la salud de la persona usuaria, de acuerdo a las guías de práctica clínica, el uso racional de los recursos y según la capacidad de oferta de la IPRESS y cobertura contratada con la IAFAS. La IAFAS debe garantizar el acceso de acuerdo a las condiciones de cobertura con el afiliado, su sostenibilidad financiera, lineamientos de gestión presupuestal y la normatividad vigente. La IPRESS y UGIPRESS deben garantizar el acceso a los servicios, medicamentos y productos sanitarios en forma oportuna y equitativa a fi n de satisfacer la necesidad de sus personas usuarias, en el marco de los compromisos asumidos con la IAFAS y la normatividad vigente. Para el caso de los asegurados al SIS, y de acuerdo con las condiciones establecidas con las IPRESS, éstas según corresponda, deben garantizar la prescripción y la entrega oportuna de los productos farmacéuticos y dispositivos médicos, de acuerdo a lo establecido en los plazos de beneficio y la normatividad vigente.
SUB CAPÍTULO II
ACCESO A LA INFORMACIÓN
Artículo 11.- Derecho a ser informada de sus derechos Toda persona tiene derecho a ser informada adecuada y oportunamente de los derechos que tiene en calidad de persona usuaria de los servicios de salud y de cómo ejercerlos, sin ser discriminada por motivo de origen, etnia, sexo, género, idioma, religión, opinión, condición económica, orientación sexual, o discapacidad. Para tal efecto las IAFAS e IPRESS deben difundir por medios idóneos y de forma permanente la lista de derechos de las personas usuarias que forman parte del presente Reglamento en calidad de Anexo. Los medios utilizados pueden ser físicos y virtuales, como afi ches, boletines, medios de información y comunicación alternativa, entre otros, que permitan su comprensión, acorde con la realidad de la localidad donde se encuentren, debiendo exhibirse en un lugar visible y de fácil acceso al público, como en las áreas de ingreso y salida, salas de espera y así también usar todos aquellos medios disponibles para dicho fi n. Las IAFAS, IPRESS y UGIPRESS garantizan la difusión permanente del listado de derechos contenido en el Anexo del presente reglamento, sin perjuicio de su difusión, a través de sus páginas institucionales.
Artículo 12.- Derecho a conocer el nombre de los responsables de su tratamiento Toda persona tiene derecho a conocer el nombre del médico responsable de su atención, así como el de las personas a cargo de la realización de los procedimientos. Esta información estará consignada en la Historia Clínica a cargo del médico, así como en la Nota de los profesionales de la salud, según corresponda, en estricta observancia de la norma técnica de Historia Clínica dictada por el Ministerio de Salud. La IPRESS debe garantizar que todo el personal asistencial y administrativo se encuentre debida y permanentemente identificado. La persona usuaria podrá solicitar a la IPRESS el nombre de los responsables a que se refiere el presente artículo, mediante comunicación escrita. La IPRESS atenderá por escrito esta solicitud en un plazo máximo de dos (2) días útiles de recibida la solicitud. Sin perjuicio de lo señalado en los párrafos precedentes, si la solicitud es formulada verbalmente, el personal de la IPRESS podrá dar respuesta de la misma forma y de manera inmediata, de ser el caso.
Artículo 13.- Derecho a ser informada sobre las condiciones y requisitos para el uso de los servicios de salud Toda persona tiene derecho a recibir información en forma veraz, completa, oportuna, con amabilidad y respeto, sobre las características del servicio, listado de médicos, los horarios de atención y demás términos y condiciones del servicio. Podrá solicitar los gastos resultantes para la persona usuaria del cuidado médico, en tanto exista obligación de pago de la persona usuaria. La IPRESS debe disponer los medios y procedimientos necesarios y suficientes para garantizar la información a las personas usuarias antes de llevarse a cabo la atención de salud, con excepción de las atenciones de emergencia. La IAFAS debe garantizar que la persona usuaria sea informada de la cobertura de su póliza o plan de salud, a través de medios y procedimientos idóneos.
Artículo 14.- Derecho a ser informada sobre su traslado Toda persona tiene derecho a recibir información completa sobre las razones que justifican su traslado dentro o fuera de la IPRESS y las condiciones en que se realizará. La persona usuaria tiene derecho a no ser trasladada sin su consentimiento, salvo razón justificada del responsable de la IPRESS. La persona usuaria o su representante en el caso de lo establecido en el artículo 5 del presente reglamento, podrá solicitar su traslado a otra IPRESS, de acuerdo a las condiciones de su cobertura, siempre que: exprese su voluntad por escrito, su estado de salud lo permita y su situación de salud, determinada por el médico, así lo requiera. La IPRESS debe garantizar la seguridad de la persona usuaria durante el traslado, sin perjuicio de su derecho de solicitar a la IAFAS el reembolso por los gastos incurridos, siempre que forme parte de la cobertura prestacional a que la persona usuaria tiene derecho en su IAFAS.
Artículo 15.- Derecho a acceder a las normas, reglamentos y/o condiciones administrativas de la IPRESS Toda persona tiene derecho a acceder en forma precisa y oportuna a las normas, reglamentos y/o condiciones administrativas que rigen las actividades de la IPRESS vinculadas a su atención. Para ello la IPRESS implementa permanentemente medios de difusión (físicos y/o virtuales) accesibles a las personas usuarias, acorde con la realidad de la localidad donde se encuentren.
Artículo 16.- Derecho a recibir información sobre su propia enfermedad y a decidir su retiro voluntario de la IPRESS Toda persona tiene derecho a recibir del médico tratante y, en términos comprensibles, información completa, oportuna y continuada sobre su enfermedad, incluyendo el diagnóstico, pronóstico y alternativas de tratamiento; así como sobre los riesgos, contraindicaciones, precauciones y advertencias sobre las intervenciones, tratamientos y medicamentos que se le prescriban y administren. Asimismo, tiene derecho a recibir información de sus necesidades de atención y tratamiento al ser dado de alta. En caso que la persona se niegue, voluntariamente, a recibir dicha información, el médico tratante dejará constancia del hecho en la historia clínica del paciente, consignando además la fi rma o huella digital del paciente o de su representante, según corresponda. Toda persona usuaria de los servicios de salud o su representante en el caso de lo establecido en el artículo 5 del presente reglamento, podrá decidir su retiro voluntario del servicio o de la IPRESS; para tal efecto, deberá expresar al médico tratante por escrito esta decisión, dejando constancia que la misma se ejerce voluntariamente, sin presión alguna y que ha sido informado de los riesgos que asume por tal decisión, consignándose expresamente los mismos y, entregándole una copia de esa información con cargo de recepción. Asimismo, debe consignarse en la historia clínica haber recibido la información, que será firmada por el paciente o su representante y el médico tratante, eximiendo de responsabilidad a este último y a la IPRESS. También podrá solicitar copia de la epicrisis de forma gratuita y de su historia clínica a su costo. La decisión de retiro voluntario de la IPRESS no procede cuando la persona usuaria del servicio de salud se encuentre en estado de emergencia o cuando éste ponga en riesgo la salud pública.
Artículo 17.- Derecho a negarse a recibir o continuar un tratamiento Toda persona debe ser informada por el médico tratante sobre su derecho a negarse a recibir o continuar el tratamiento y a que se le expliquen las consecuencias de esa negativa. El médico tratante debe registrar en la historia clínica del paciente que lo informó sobre este derecho, las consecuencias de su decisión, así como su aceptación o negativa en relación al tratamiento, consignando además la fi rma o huella digital del paciente o de su representante, según corresponda. La negativa a recibir el tratamiento puede expresarse anticipadamente, una vez conocido el plan terapéutico contra la enfermedad. En caso de menores de edad o de personas cuyas condiciones particulares le impidan ejercer este derecho, se realiza conforme a lo señalado en el artículo 5 del presente Reglamento, con la participación del Ministerio Público, teniendo en cuenta que los que no gozan de autonomía plena requieren protección. La negativa a recibir o continuar el tratamiento no procede cuando la persona usuaria del servicio de salud se encuentre en estado de emergencia o esta decisión ponga en riesgo la salud pública.
Artículo 18.- Derecho a ser informada sobre la condición experimental de productos o procedimientos en investigación Toda persona tiene derecho a ser informada por el investigador sobre la condición experimental de un producto o procedimiento en investigación, así como de los riesgos y efectos secundarios de éstos y las condiciones de la continuidad del tratamiento; debiendo el investigador dejar constancia por escrito en la historia clínica del paciente; y la firma del consentimiento informado de acuerdo a lo establecido en el literal c. del artículo 24 del presente Reglamento, en concordancia con la legislación especial sobre la materia y a la Declaración de Helsinki. En caso de menores de edad o de personas cuyas condiciones particulares le impidan ejercer este derecho, el consentimiento será expresado de acuerdo a lo establecido en el artículo 5 del presente Reglamento.
SUB CAPÍTULO III
ATENCIÓN Y RECUPERACIÓN DE LA SALUD
Artículo 19.- Derecho al respeto de su dignidad e intimidad Toda persona tiene derecho a ser atendida por personal de salud autorizado por la normatividad vigente, y con pleno respeto a su dignidad e intimidad, sin discriminación por acción u omisión de ningún tipo. El personal profesional de la salud y administrativo de la IPRESS debe brindar una atención con buen trato y respeto a las personas usuarias de los servicios de salud, garantizando el pleno ejercicio de sus derechos. Ninguna persona usuaria puede ser discriminada en el acceso a los servicios de salud, la atención o tratamiento por motivo de origen, etnia, sexo, género, idioma, religión, opinión, condición económica, orientación sexual, discapacidad o de cualquier otra índole. En caso el paciente haya autorizado, previa firma de consentimiento informado, la exploración, tratamiento o exhibición de imágenes con fines docentes, el médico tratante debe garantizar el respeto a la privacidad y pudor del paciente. En caso de menores de edad o de personas cuyas condiciones particulares le impidan ejercer este derecho, el consentimiento a que se refi ere el párrafo precedente, será expresado de acuerdo a lo establecido en el artículo 5 del presente Reglamento.
Artículo 20.- Derecho a recibir tratamientos científicamente comprobados o con reacciones adversas y efectos colaterales advertidos Toda persona tiene derecho a recibir tratamientos cuya efi cacia o mecanismos hayan sido científi camente comprobados, o cuya efi cacia o mecanismos con reacciones adversas y efectos colaterales descritos le hayan sido advertidos oportunamente. Las IAFAS podrán fi nanciar estos tipos de tratamientos de acuerdo a lo previsto en el segundo párrafo del artículo 10 del presente reglamento. Para tal efecto, previo al inicio del tratamiento, el personal profesional en salud autorizado a indicar el tratamiento y prescribir los medicamentos, debe informar al paciente las reacciones adversas, interacciones o efectos colaterales, conocidos a la fecha, que pudiere ocasionarle y las precauciones que se deben observar para su uso correcto y seguro, dejando constancia de ello en la historia clínica. Con respecto a la seguridad del paciente, la IPRESS debe garantizar que éste no sea expuesto a riesgos adicionales a los de su propia enfermedad, siendo responsabilidad de la máxima autoridad de la IPRESS disponer las medidas preventivas frente a eventos adversos. En caso de menores de edad o de personas cuyas condiciones particulares le impidan ejercer este derecho, la información es brindada a los representantes, conforme a lo establecido en el artículo 5 del presente Reglamento.
Artículo 21.- Derecho a la seguridad personal, a no ser perturbada o expuesta al peligro por personas ajenas al establecimiento Toda persona tiene derecho a su seguridad, a no ser perturbada o expuesta al peligro por personas ajenas a la IPRESS desde el momento que accede al mismo, para lo cual la IPRESS deberá implementar protocolos de seguridad personal, cuyo cumplimiento será responsabilidad de su máxima autoridad administrativa.
Artículo 22.- Derecho a autorizar la presencia de terceros en el examen médico o cirugía Toda persona usuaria de los servicios de salud, tiene derecho a autorizar que estén presentes en sus exámenes médicos o intervención quirúrgica, personas que no estén implicadas directamente en la atención médica. La participación deberá contar necesariamente con la previa aprobación del médico tratante, registrándolo en la historia clínica, siempre que no signifi que incremento de riesgo para el paciente y se observen las prácticas de bioseguridad, caso contrario se revoca dicha aprobación. El paciente asumirá los costos derivados de dicha participación. En caso de menores de edad o de personas cuyas condiciones particulares le impidan ejercer este derecho por sí mismos, se realizará conforme a lo señalado en el artículo 5 del presente Reglamento.
Artículo 23.- Derecho al respeto del proceso natural de la muerte del enfermo terminal Toda persona tiene derecho a que se respete el proceso natural de su muerte y a recibir los cuidados paliativos que correspondan como consecuencia del estado terminal de la enfermedad, previa fi rma del consentimiento informado. En caso de menores de edad o de personas cuyas condiciones particulares le impidan ejercer este derecho, se realizará conforme a lo señalado en el artículo 5 del presente Reglamento. Cualquier acción u omisión que contravenga el citado proceso será pasible de las acciones punibles contenidas en el Código Penal.
SUB CAPÍTULO IV
CONSENTIMIENTO INFORMADO
Artículo 24.- Derecho al consentimiento informado Toda persona tiene derecho a otorgar o negar su consentimiento, consignando su fi rma o huella digital, de forma informada, libre y voluntaria, sin admitirse mecanismo alguno que distorsione o vicie su voluntad, por lo que de no cumplirse con estas condiciones se genera la nulidad del acto del consentimiento para el procedimiento o tratamiento de salud. El médico tratante o el investigador, según corresponda, es el responsable de llevar a cabo el proceso de consentimiento informado, debiendo garantizar el derecho a la información y el derecho a la libertad de decisión de la persona usuaria. La firma del consentimiento informado no exime de responsabilidad a los profesionales de la salud, ni a la IPRESS, frente a eventos de mala praxis que pudieran producirse en desmedro de la salud de las personas usuarias. Este proceso debe constar necesariamente por escrito, en un documento que evidencie el proceso de información y decisión, el cual forma parte de la historia clínica de la persona usuaria, siendo responsabilidad de la IPRESS su gestión, custodia y archivo correspondiente. En el caso de personas capaces que no supiesen fi rmar, deberán imprimir su huella digital en señal de conformidad. El consentimiento informado puede ser revocado y será expresado en la misma forma en que fue otorgado. El consentimiento escrito deberá ejecutarse de forma obligatoria en las siguientes situaciones:
- Cuando se trate de pruebas riesgosas, intervenciones quirúrgicas, anticoncepción quirúrgica o procedimientos que puedan afectar la integridad de la persona.
- Cuando se trate de exploración, tratamiento o exhibición de imágenes con fines docentes.
- Cuando la persona vaya a ser incluida en un estudio de investigación científica.
- Cuando la persona reciba la aplicación de productos o procedimientos en investigación, según la legislación especial de la materia y la Declaración de Helsinki y el marco legal vigente sobre la materia.
- Cuando el paciente haya tomado la decisión de negarse a recibir o continuar un tratamiento, de acuerdo a lo establecido en el artículo 17 del presente Reglamento.
- Cuando el paciente reciba cuidados paliativos. En caso de menores de edad o de personas cuyas condiciones particulares le impidan ejercer este derecho por sí mismos, se realiza conforme a lo señalado en el artículo 5 del presente Reglamento. No se requiere del consentimiento informado frente a situaciones de emergencia, de riesgo debidamente comprobado para la salud de terceros, o de grave riesgo para la salud pública.
Artículo 25.- Derecho a acceder a copia de la historia clínica Toda persona usuaria de los servicios de salud o su representante tiene derecho a solicitar copia completa de su historia clínica, la cual debe ser entregada en un plazo no mayor de cinco (5) días hábiles de recibida la solicitud. El solicitante asume los costos de reproducción que supone el pedido. La información contenida en la historia clínica del paciente así como aquella relacionada a cualquier acto médico, tiene carácter reservado, salvo en los supuestos contemplados en la Ley General de Salud.
Artículo 26.- Información mínima de la historia clínica La IPRESS debe garantizar que el acto médico esté sustentado en una historia clínica veraz y suficiente, observando la estructura y registros a consignarse en la misma y otros documentos vinculados. La información mínima de la historia clínica debe contener lo siguiente:
- Identificación del paciente.
- Registro de la atención de salud.
- Información complementaria.
- Formatos Especiales. Adicionalmente, el contenido mínimo de variables según la especialidad médica, las especificaciones de registro y las características de la historia clínica manuscrita o electrónica deben adecuarse a lo dispuesto en las normas técnicas y otras emitidas por el ente rector en salud.
CAPÍTULO III
DE LA PROTECCIÓN DE LOS DERECHOS DE LAS PERSONAS USUARIAS DE LOS SERVICIOS DE SALUD
Artículo 27.- De la Superintendencia Nacional de Salud La Superintendencia Nacional de Salud es la entidad encargada de velar por la aplicación del presente Reglamento en el marco de las competencias conferidas en la normativa vigente de la materia.
Artículo 28.- Derecho a presentar reclamos y quejas Toda persona que se encuentre disconforme con la atención recibida, tiene derecho a ser escuchada y recibir respuesta, debiendo presentar su reclamo ante las instancias competentes de la IAFAS o IPRESS, sin perjuicio de acudir en vía de queja ante SUSALUD para el inicio del procedimiento administrativo que pudiere corresponder, según la normatividad que sobre la materia emite SUSALUD. La IPRESS debe exhibir de manera visible y de fácil acceso, el procedimiento para la atención de reclamos de las personas usuarias así como la posibilidad de acudir a SUSALUD en instancia de queja.
Artículo 29.- Solución de controversias En caso de surgir controversias entre las IAFAS, IPRESS o UGIPRESS y la persona usuaria de los servicios de salud, aquellas deberán generar mecanismos ágiles y oportunos de solución mediante el trato directo o el uso de mecanismos alternativos de solución de controversias, sin perjuicio del acceso a la vía jurisdiccional. En caso las partes hayan acordado el sometimiento a arbitraje y no alcancen un acuerdo sobre el centro competente, se entenderá como centro competente el Centro de Conciliación y Arbitraje de SUSALUD. SUSALUD propiciará mecanismos de acceso a la justicia a las personas que consideren haber sido vulnerados en sus derechos, sin que la capacidad económica de las personas sea un limitante para garantizar su acceso oportuno e independiente. Artículo 30.- Responsabilidad frente a la vulneración de derechos Las infracciones referidas a la protección de los derechos de las personas usuarias de los servicios de salud y las sanciones aplicables a las IAFAS, IPRESS o UGIPRESS, están establecidas en el Reglamento de Infracciones y Sanciones de la Superintendencia Nacional de Salud, aprobado por Decreto Supremo N° 031-2014-SA. Para efecto de la restitución de los derechos de las personas usuarias y con el objeto de corregir o revertir los efectos que la conducta infractora hubiere ocasionado, SUSALUD, de acuerdo a las facultades conferidas, deberá disponer las medidas de seguridad que correspondan; así como, las medidas provisionales y correctivas, en el marco del procedimiento administrativo sancionador a que hubiere lugar. Para las pretensiones indemnizatorias la persona usuaria de los servicios de salud podrá acudir a la vía judicial o medios alternativos de solución de controversias de acuerdo a la normativa vigente. En el caso de los profesionales de la salud dicha responsabilidad se rige por las normas laborales administrativas, civiles, penales, Código de Ética y Deontología y demás normas estatutarias de los colegios profesionales correspondientes.
DISPOSICIONES COMPLEMENTARIAS FINALES Primera.- Registro de Sanciones de los Profesionales de la Salud El Decano Nacional del Colegio Profesional correspondiente, comunicará a SUSALUD, por medio escrito, las sanciones impuestas por los respectivos Colegios Profesionales a sus agremiados, dentro del plazo de diez (10) días hábiles de haber quedado fi rme la resolución que impuso la sanción. SUSALUD, implementará el Registro respectivo, donde publicará la información remitida, a través de su portal institucional, conforme a la normativa vigente de la materia. Segunda.- Enfoque Intercultural Las disposiciones del presente Reglamento que establezcan la aplicación de técnicas para el uso de la metodología de Diálogo Intercultural con las personas usuarias de los servicios de salud en pueblos vulnerables, deberán ser implementadas por todas las IPRESS y UGIPRESS, públicas, privadas y mixtas de manera progresiva en observancia a las normas pertinentes de la materia y de todas aquellas que emita el Ministerio de Salud para tal efecto, así como las complementarias y conexas. Tercera.- Reglamento de Reclamos y Quejas A propuesta de la Superintendencia Nacional de Salud, se aprobará el Reglamento de Quejas y Reclamos que contendrá el procedimiento para la atención de las Quejas y Reclamos de las personas usuarias de los servicios de Salud en un plazo de ciento veinte (120) días hábiles.
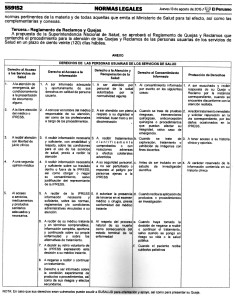
ANEXO DERECHOS DE LAS PERSONAS USUARIAS DE LOS SERVICIOS DE SALUD Derecho al Acceso a los Servicios de Salud Derecho al Acceso a la Información Derecho a la Atención y Recuperación de la Salud Derecho al Consentimiento Informado Protección de Derechos
- A la atención de emergencia, sin condicionamiento a la presentación de documento alguno.
- A ser informado adecuada y oportunamente de sus derechos en calidad de persona usuaria.
- A ser atendido por personal de la salud autorizados por la normatividad vigente
- Al consentimiento informado por escrito en los siguientes casos:
- A ser escuchado y recibir respuesta de su Queja o Reclamo por la instancia correspondiente, cuando se encuentre disconforme con la atención recibida.
- A la libre elección del médico o IPRESS. 2. A conocer el nombre del médico responsable de su atención, así como de los profesionales a cargo de los procedimientos. 2. A ser atendido con pleno respeto a su dignidad e intimidad, buen trato y sin discriminación a. Cuando se trate de pruebas riesgosas, intervenciones quirúrgicas, anticoncepción quirúrgica o procedimientos que puedan afectar su integridad, salvo caso de emergencia. 2. A recibir tratamiento inmediato y solicitar reparación en la vía correspondiente, por los daños ocasionados en la IPRESS. 3. A recibir atención con libertad de juicio clínico 3. A recibir información necesaria y sufi ciente, con amabilidad y respeto, sobre las condiciones para el uso de los servicios de salud, previo a recibir la atención 3. A recibir tratamientos c i e n t í f i c a m e n t e comprobados o con reacciones adversas y efectos colaterales advertidos b. Cuando se trate de exploración, tratamiento o exhibición de imágenes con fi nes docentes 3. A tener acceso a su historia clínica y epicrisis. 4. A una segunda opinión médica 4. A recibir información necesaria y sufi ciente sobre su traslado dentro o fuera de la IPRESS; así como otorgar o negar su consentimiento, salvo justifi cación del representante de la IPRESS. 4. A su seguridad personal, a no ser perturbado o expuesto al peligro por personas ajenas a la IPRESS c. Antes de ser incluido en un estudio de investigación científi ca 4. Al carácter reservado de la información contenida en su historia clínica 5. Al acceso a servicios, medicamentos y productos sanitarios adecuados y necesarios. 5. A recibir de la IPRESS información necesaria y sufi ciente, sobre las normas, reglamentos y/o condiciones administrativas vinculadas a su atención 5. A autorizar la presencia de terceros en el examen médico o cirugía, previa conformidad del médico tratante d. Cuando reciba la aplicación de productos o procedimientos en investigación 6. A recibir de su médico tratante y en términos comprensibles, información completa, oportuna y continuada sobre su propia enfermedad y sobre las alternativas de tratamiento. 6. Al respeto del proceso natural de su muerte como consecuencia del estado terminal de la enfermedad e. Cuando haya tomado la decisión de negarse a recibir o continuar el tratamiento, salvo cuando se ponga en riesgo su vida o la salud pública. 7. A decidir su retiro voluntario de la IPRESS expresando esta decisión a su médico tratante. f. Cuando el paciente reciba cuidados paliativos 8. A negarse a recibir o continuar un tratamiento. 9. Derecho a ser informado sobre la condición experimental de productos o procedimientos, así como de sus riesgos y efectos secundarios. NOTA: En caso que sus derechos sean vulnerados puede acudir a SUSALUD para orientación y apoyo, así como para presentar su Queja.