Se supone que el “martillo” iba a aplastar al COVID. Eso no ha ocurrido. Necesitamos un plan B que parta del realismo, por más duro que sea. Aceptar y comunicarle a la población que no habrá vuelta a la “normalidad” tras la cuarentena. Y usar todos los instrumentos a nuestra disposición, corrigiendo rápidamente cuando corresponda, entendiendo que todo suma.
La cuarentena era el martillo que iba a aplastar al COVID-19. La medida dura, dolorosa incluso. El gobierno recibió aplausos iniciales, pese a que el resultado inevitable era un infarto económico. A fin de cuentas, la recompensa prometida era vencer a la epidemia y con ello a la amenaza que representa para los peruanos.
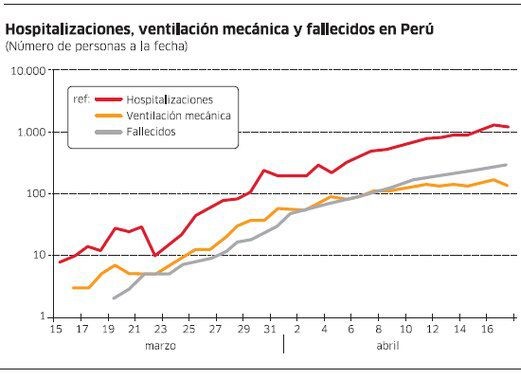
Esa victoria nunca llegó. Debemos aceptarlo. No tiene sentido intentar tapar el sol con un dedo. La curva se ha aplanado, pero la evidencia hasta el momento sugiere que no lo suficiente. No lo podemos confirmar con las cifras oficiales de casos reportados, que no son muy confiables. Pero sí con medidas más precisas como hospitalizaciones, internados en UCI con ventilación mecánica y defunciones, que parecerían mostrar solo una modesta reducción de la pendiente.
El objetivo de la cuarentena no era aplanar la curva. Era chancarla. Lograr que el reloj retroceda varios meses.
Un martillo blando e impreciso
Hagamos un poco de historia. Hace cinco semanas un estudio del Imperial College (IC) de Londres cambió radicalmente la visión de muchos gobiernos. Señaló que mitigar (o aplanar la curva) era insuficiente.
Hasta ese momento se había instalado la idea de que aplanando la curva se permitiría que el número de hospitalizados (y principalmente aquellos que requieren servicios de UCI) estuviera por debajo de las capacidades de los sistemas de salud. El objetivo era obtener inmunidad de grupo (herd immunity) en un plazo prolongado: que un porcentaje suficientemente alto de la población se contagie, y deje de ser susceptible al virus y así este desaparezca, pero sin desbordar el sistema de salud. Se evitarían así muchas muertes. La idea era intuitiva.
Pero incorrecta. Los modelos epidemiológicos de IC (usando data real) decían que una curva aplanada sobrepasaría varias veces las capacidades UCI de cualquier país. Mitigar no iba a funcionar. Había que suprimir. Eran necesarias cuarentenas generalizadas que lleven R muy por debajo de 1, como en Wuhan. O sea, el martillo.
El estudio también recibió críticas. Tal vez la más válida es que asumía que luego de una cuarentena generalizada se soltaba. Y como muy poca gente se había contagiado e inmunizado –debido precisamente al éxito de la supresión–, meses después habría un rebrote. Parecía que solo se estaba pateando el problema.
Ante esto, el español Tomás Pueyo añadió que luego de la supresión no se podía simplemente soltar a ver qué pasa. Había que bailar: tomar acciones de acuerdo con cómo vinieran las cosas. Soltar y ajustar. El martillo para ganar tiempo y el baile para luego.
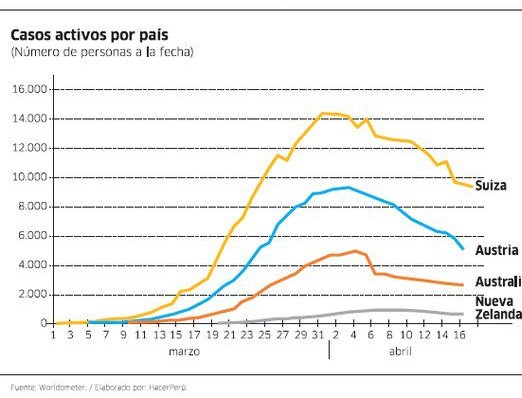
Algunos países han retrocedido el reloj sustancialmente con la supresión. China es el caso emblemático, pero no es el único. Nueva Zelanda es tal vez el mejor ejemplo. Recientemente otros países (Australia, Austria, Suiza, Dinamarca, Alemania) también han logrado que sus casos activos caigan: pocos nuevos casos y muchas recuperaciones.
Ese no ha sido, lamentablemente, nuestro caso.
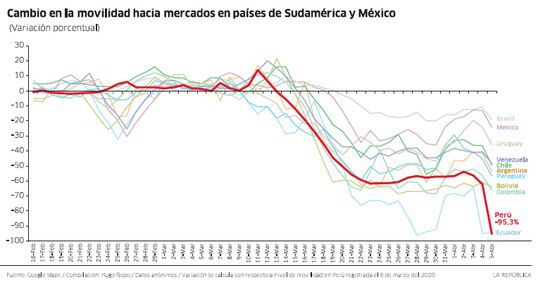
¿Qué pasó? No sabemos bien. Los medios resaltan los casos de violación de cuarentena. Una foto impacta. Pero la data dura de Google Mobility indica caída de hasta el 90% en el número de contactos en espacios públicos de comercio y recreación. Es una de las más marcadas de América Latina.
Parte del problema es el número de personas promedio en nuestros hogares dadas las condiciones de habitabilidad. Pensemos en un caso extremo para entenderlo. Imaginemos que cada peruano viviera solo. Si nos quedamos todos 2 semanas en nuestras casas, la epidemia desaparecería. Los infectados no contagiarían a nadie encerrados en su casa.
Pero no vivimos solos. Mientras más grande la familia, mayor el número de contactos. En un hogar de 5 personas, cada infectado puede contagiar a los otros 4 y así esparcir la epidemia. El riesgo es aún mayor cuando cohabitan desde nietos hasta abuelos en predios que carecen de condiciones sanitarias adecuadas. Además, la densidad poblacional en predios/vecindario es alta. No voy a trabajar pero converso con vecinos o voy con frecuencia a la bodega.
Más allá de las razones que lo explique, no hemos logrado vencer la epidemia a martillazos. ¿Qué tan cerca nos hemos quedado?
Para saberlo necesitamos estimar R, el número efectivo de reproducción, y que determina la evolución de la epidemia. R mide el numero de personas que el infectado típico contagia y es una función del tiempo que el infectado contagia, del número de contactos que tiene, de la probabilidad de que contagie por cada contacto y del porcentaje de la población susceptible al contagio. R>1 y la epidemia sigue creciendo. R<1 y empieza a ceder. El objetivo original era martillar R muy por debajo de 1.
No podemos estimar R con la evolución reportada de contagios. La información es muy mala. No sabemos ni cuántos contagiados hay de verdad, ni a qué tasa crecen. No hay ni pruebas moleculares suficientes ni protocolos rigurosos.
Pero sí podemos estimar R con el número de hospitalizados y fallecidos. No directamente de una fórmula. Pero si indirectamente. Para ello usamos un modelo epidemiológico SEIR (Susceptibles, Expuestos, Infectados y Removidos) en la calculadora epidémica (https://gabgoh.github.io/COVID/index.html).
Encontramos que un R alrededor de 2 nos permite replicar aproximadamente la trayectoria reciente de hospitalizados y muertos. Hay varios parámetros que determinan el estimado de R y por ello imposible dar un número exacto. Pero si podemos decir con mucha certeza que la información disponible hasta hoy (viernes 17) sugiere que nos hemos quedado por buen margen. Y que parece bastante posible que incluso con una cuarentena generalizada y prolongada como la actual no podamos llevar R debajo de 1.
Hemos pagado los costos de la supresión con los (magros) beneficios de la mitigación. A menos que la información de los próximos días cambie sustancialmente, todo indica que como mínimo necesitamos un plan B.
Un choque de realismo para poder avanzar
Aunque la cuarentena estaba plenamente justificada en un inicio, la gran mayoría de peruanos necesita generar ingresos de forma más urgente. ¿Qué hacemos ahora si como parece no hemos controlado la epidemia?
No podemos subestimar la magnitud del reto que tenemos por delante.
Para una dosis de realismo usemos palabras recientes de la canciller alemana Merkel (doctora en Física): “si R se mantiene en 1.2 –es decir de cada cinco personas contagiadas una infecta a dos y las otras cuatro infectan a una–, se alcanza la capacidad de salud alemana en julio. Para que vean qué poco margen tenemos”. Imaginemos nosotros cuando nuestros cálculos dicen que estamos en 2. Y no somos Alemania.
El gobierno debe ser realista. Aceptar que la supresión no está funcionando como debería. Que los puntos de inflexión o de quiebre deberían ser obvios. La cuarentena no ha sido suficiente y tenemos que continuar la lucha contra el COVID-19 por otros medios.
Ser realistas implica no confundir a la población. Una muestra de lo que no hay que hacer son las pruebas. Está ampliamente aceptado que las adecuadas para diagnosticar el virus son las moleculares (https://www.paho.org/es/documentos/directriceslaboratorio-para-detecciondiagnostico-infeccion-con-viruscovid-19). Es decir, aquellas que identifican marcadores genéticos únicos al COVID-19.
Como no las adquirimos a tiempo ni en cantidades suficientes, estamos usando las serológicas, llamadas pruebas “rápidas”–también existen moleculares rápidas, que tampoco hemos conseguido–, que detectan el desarrollo de anticuerpos.
Estas pruebas tienen un alto porcentaje de falsos negativos – como lamentablemente hemos visto con el excongresista Ushñahua– en la primera semana de infección (y de falsos positivos posteriormente). No deben usarse para diagnosticar. Deberían ser únicamente usadas en una etapa posterior –cuando un porcentaje signifi cativo de la población esté contagiado– para identificar quiénes contrajeron el virus aún siendo asintomáticos y presumiblemente están inmunizados. Y así permitirles retornar al mercado laboral (sin riesgo de contagiar o ser contagiados).
Incorporar ambos tipos de pruebas (molecular y serológica) al “conteo” diario de pruebas o considerarlas “equivalentes”, como está haciendo el gobierno genera incertidumbre sobre el uso que le estarían dando a las pruebas serológicas. El INS/MINSA tiene un protocolo supuestamente orientado a mitigar el problema de falsos negativos —tomando una segunda prueba “rápida” siete días después— pero más allá de su eficacia, es incierto si siquiera están siguiendo el protocolo de manera rigurosa. Tampoco hay claridad sobre qué se hace con las personas durante la semana entre la primera prueba serológica negativa y la segunda de descarte (¿aislamiento?).
Debemos también aceptar y comunicarle a la población que no va a haber vuelta a la “normalidad” (ni cercanamente) cuando acabe la cuarentena. Una gran mayoría de la población cree que, con la excepción de espectáculos multitudinarios, sería básicamente back to business.
No será así. Debemos ser conscientes de que si no nos cuidamos obsesivamente y actuamos en todos los frentes, enfrentamos un escenario espeluznante. El riesgo a la salud de la población es inmenso. No es generar pánico. Es decirles la verdad.
Armado con la verdad (y la confianza que todavía genera en los peruanos) el presidente puede recomenzar. ¿Por cuál camino?
Del martillo al dique
El camino NO puede ser buscar la inmunidad de grupo. Esta estrategia resultaría en centenares de miles de muertos. En países con testeos masivos –como Alemania y Corea– la tasa de letalidad naif (muertes divididas entre casos) está entre 2.2% y 2.9% (y creciendo continuamente en las últimas semanas). ¡Y estamos hablando de Alemania y Corea! Pero supongamos que por el subreporte de casos la letalidad sea menor al 1%-2% aceptado como real. Usemos 0.5%. Con 25 millones de peruanos infectados para obtener inmunidad de grupo, esto implicaría fácilmente 125 mil muertos.
Casi seguro serían muchos más. Una vez que sobrepasamos la capacidad de UCI, la probabilidad de muerte es prácticamente 100%. Todo aquel que necesita ventilador y no lo tiene, fallece. Si usamos parámetros internacionales (https://science.sciencemag.org/content/early/2020/04/14/science.abb5793) y asumimos que 1.3 % de los casos necesitan UCI por 10 días, necesitaríamos una capacidad de atención de 3.25 millones de días UCI en los próximos meses. Es un nivel inimaginable. Tal vez terminamos ahí pero no puede ser nuestro plan B.
El único camino posible es, por el momento y con la información disponible, una estrategia de ”diques móviles”. Buscar minimizar dentro de lo económica, social y políticamente tolerable y posible la presión sobre el sistema de salud. Y esperar a que en los próximos 12-18 meses haya un tratamiento o vacuna efectiva. Necesitamos comprar tiempo de otra manera.
Este camino exige usar todo lo que sea posible. No es perder el foco sino entender que todo suma. No podemos darnos el lujo de descartar nada.
Debemos disciplinadamente generar un mecanismo para aprender, adecuar y mejorar. Necesitamos ciclos de aprendizajes hipercortos y corregir rápidamente lo que no funciona. Como en una guerra. Moviendo y adecuando nuestras defensas (diques), donde se requiera. Conscientes también de que repliegues tácticos (endurecer las medidas) pueden ser necesarios. Cuando el enemigo te está arrasando.
Ese aprendizaje no es ni automático ni obvio. A veces pareciera que la curva que más se ha aplanado es la de aprendizaje del gobierno. El tremendo esfuerzo de la población debe ser a cambio de una estrategia articulada de salida de nuestras autoridades. Una estrategia que hasta el momento no es visible.
Atrás quedó la decisión trascendental y acertada de la cuarentena, para poco a poco ir perdiendo el paso. Reacciones tardías, mensajes y acciones confusos (pruebas, protocolos de admisión, restricciones a movilidad, medidas económicas, etc.). Son muestras de un gobierno que se queda sin ideas y quizás hasta se autoengaña.
¿Por dónde empezar a corregir? Por lo obvio: expandir las capacidades de hospitalización y UCI, que requiere mucho más que una combinación de camas con ventiladores. Era muy importante si el martillo funcionaba. Es literalmente de vida o muerte ahora que parece que ello no ha ocurrido. Es fundamental el recurso humano (intensivistas y otro personal especializado en UCI), que no puede ser “adquirido” tan fácilmente. La distribución geográfica de las capacidades UCI también es importante. Es necesario que el Estado esté preparado para reasignar y movilizar recursos (desde ventiladores hasta personal médico) a lo largo del territorio. También que los protocolos de admisión para hospitalización eviten el rechazo de personas con signos evidentes de la enfermedad ante la ausencia (y las deficiencias) en las pruebas.
También se vuelve más urgente la necesidad de testear, rastrear y aislar. No vamos a ser Corea o Singapur, pero hay espacios significativos de mejora.
Esto nos podría en teoría ayudar a reducir R. Y brutalmente. El principal canal es que la duración de la infección relevante –es decir la etapa en la que el infectado contagia a otros– cae ya que al aislarse deja de contagiar. Por ejemplo, mientras que el periodo de infección biológico dura hasta 14 días, la identificación temprana de infectados puede lograr que esparzan la enfermedad solo por 2 o 3 días. ¡Es decir solamente ese factor puede reducir, en teoría, R hasta la séptima parte (=2/14)! No es lineal y no va a ser tan dramático, pero da una idea del potencial.
Esto debe ser complementado por otras medidas low tech que venimos sugiriendo hace varias semanas (“Ideas para una estrategia de salida” y “Perú y la cuarentena: ¿cuándo y cómo salimos?”) como uso obligatorio de mascarillas, jabones, aislamiento de ancianos y grupos vulnerables. También debemos incluir muchos más termómetros en espacios públicos. Pensar en el uso de “pasaportes inmunológicos” probablemente sea prematuro, dadas la poca confiabilidad en la aplicación de pruebas hasta el momento.
También debemos empezar a ver cómo aprovechamos perfiles demográficos como guía para reincorporar de forma más activa a la población de menor riesgo (jóvenes y mujeres), dada su menor tasa de letalidad. Y aplicar criterios geográficos en algunas decisiones.
Fundamentalmente la población debe ayudar, concientizada de la gravedad de la situación. El R no es solo una característica biológica de la epidemia. Es fundamentalmente el resultado de lo que hace la gente. Y para que la gente actúe, esta debe ser completamente consciente de la gravedad de la situación.
Ello nos devuelve a la importancia de que el gobierno, con el presidente a la cabeza, proteja su credibilidad con información veraz, oportuna y realista.
Con estos cuidados, se tiene que empezar a abrir pronto la economía, gradual e incrementalmente, en función del riesgo y la capacidad de mitigación, de manera de reactivar el aparato productivo y proteger hasta donde sea posible los puestos de trabajo. Para ello se requieren protocolos bien definidos, debidamente validados y rigurosamente implementados (con requisitos cumplibles). El gobierno tiene que ser pragmático. No se necesitan grandes estudios para entender que hay sectores formales que presentan riesgos mitigables e importantes beneficios (en términos de divisas, impuestos y empleo).
La población que opera en un entorno de informalidad debe estar informada sobre el peligro latente que representa la epidemia. Esto requiere de datos detallados y precisos que puedan ser compartidos con asociaciones de comerciantes, juntas de vecinos, etc. Los actores informales, cuando son conscientes de la gravedad de la epidemia, han sido los primeros en implementar medidas low tech (círculos plasmados en el piso para mantener el distanciamiento en mercados y venta de mascarillas a la entrada de establecimientos, por ejemplo). La razón es sencilla, y es que ellos son los más vulnerables frente a la paralización.
El reto es enorme pero el país puede estar a la altura si se le dice la verdad, por más dura y cruda que sea. Es el ingrediente principal. Sin verdad no habrá dique que contenga la epidemia.
Lo tiene claro otra mujer, también alemana y doctora (aunque en medicina) como Merkel, la presidenta de la Comisión Europea, Ursula von der Leyen, “no se puede superar una pandemia de esta velocidad o esta escala sin la verdad. La verdad, sobre todo: los números, la ciencia, la perspectiva, pero también sobre nuestras propias acciones”.